서론
뇌전증(epilepsy)은 가장 흔한 신경계질환 중 하나로 유병율은 전 인구의 약 2%로 보고된다[1]. 최근 새로운 항뇌전증약물들(antiseizure medications)의 개발에도 불구하고, 약 30%의 환자들은 항뇌전증약물 복합요법에도 반복적인 발작이 지속되고, 여러 약물 부작용들로 고통을 받고 있다[2]. 따라서, 이와 같은 약물난치성뇌전증(medically refractory epilepsy) 환자들에게 뇌전증수술은 발작의 부분적 또는 완전한 치료를 기대할 수 있는 대안적 치료법이다. 뇌전증수술의 성공율을 높이기 위해 다음의 수술전평가검사들의 결과에 대한 정확한 이해와 수술방법에 대한 심도 있는 논의가 필요하다. 발작이 시작되는 부위를 찾기 위한 두피뇌파검사(scalp electroencephalography, EEG), 비디오를 통한 발작증세(seizure semiology) 분석, 뇌의 구조적 이상 유무 평가를 위한 뇌MRI, 뇌기능적 이상 부위 확인을 위한 PET(positron emission tomography) 또는 SPECT(single-photon emission computed tomography), 그리고 뇌인지기능저하 여부 평가를 위한 신경심리검사를 시행한다. 이들 결과들이 시사하는 뇌전증발작 초점의 위치가 일치하거나, 일치하지 않을 경우에 따라 뇌전증수술에서 시행되는 수술중신경계감시 기법의 종류도 달라지게 된다.
뇌전증수술의 경우에도 뇌수술 때 기본적으로 시행되는 수술중신경계감시 기법인 운동유발전위검사(motor evoked potential, MEP)와 체성감각유발전위검사(somatosensory evoked potential, SSEP)를 시행한다[3]. 본 종설에서는 이 외에 뇌전증수술에서 특수하게 사용되는 수술중신경계감시 검사법의 종류를 소개하고자 한다.
본론
피질뇌파(electrocorticography, ECoG)는 두피뇌파검사와 달리 뇌조직 안이나 바로 위에 직접 전극을 부착하여 뇌활성도를 기록한다(Table 1). 필터 역할을 하는 두개골의 바깥쪽에서 기록하는 두피뇌파검사와 비교할 때 두개골을 통과하지 않고 직접 기록하는 피질뇌파검사에서는 파형의 진폭이 크고, 고주파리듬을 더욱 명확하게 기록할 수 있다. 수술중 피질뇌파검사(intraoperative ECoG)는 수술실에서 수술중 뇌의 신경생리 전위값을 실시간으로 직접 기록하는 방법으로, 특히 수술중 뇌흥분영역(irritative zone)을 시사하는 발작간 뇌전증모양방전(interictal epileptiform discharges)을 기록함으로써 뇌절제술(resective surgery)의 범위를 평가하는 데 유용하다. 하지만, 발작간 뇌전증모양방전을 보이는 영역이 발작시작부위(ictal onset zone)나 수술적 제거 후 발작의 완치를 의미하는 뇌전증발생부위(epileptogenic zone)와 반드시 일치하지는 않는다.
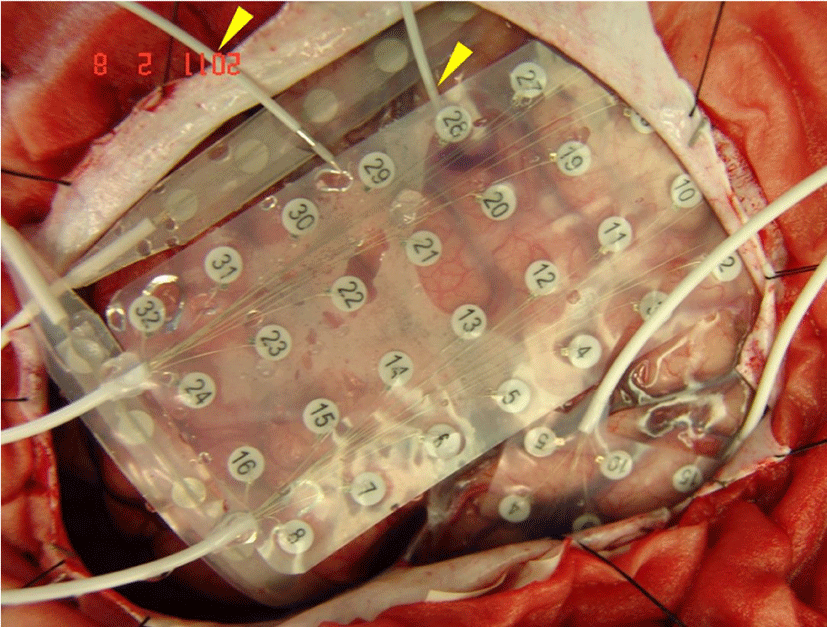
피질뇌파기록에 사용되는 두개강내 전극의 종류는 크게 피질하전극(subdural electrode)과 심부 조직의 평가를 위한 심부전극(depth electrode)이 있다. 피질하전극에는 선형전극(strip electrode)과 격자전극(grid electrode)이 있다(Fig. 1). 측두엽뇌전증 환자에서 해마의 발작중/발작간 뇌전증모양방전을 기록하기 위해 전극의 중심간 거리가 0.5 cm로 기존 1 cm보다 더욱 촘촘하게 배열된 선형전극도 유용하게 사용된다(Fig. 1-C). 수술장외 피질뇌파검사(extraoperative recording of ECoG)를 위하여 개두술(craniectomy) 후 예측할 수 있는 뇌전증발생영역과 환자에게 허용되는 전극의 수 등을 고려하여 다양한 조합의 선형전극과 격자전극을 사용할 수 있다(Fig. 2). 이 외에도 해마나 시상과 같은 심부뇌조직의 뇌전증모양방전을 기록하기 위해 심부전극(depth electrode)을 사용할 수 있다. 심부전극은 경막하전극에 비해 장시간 기록이 가능한 장점이 있지만, 기록을 위해 뇌조직에 삽입할 때 뇌출혈 등의 급성 합병증의 위험을 고려해야 한다.

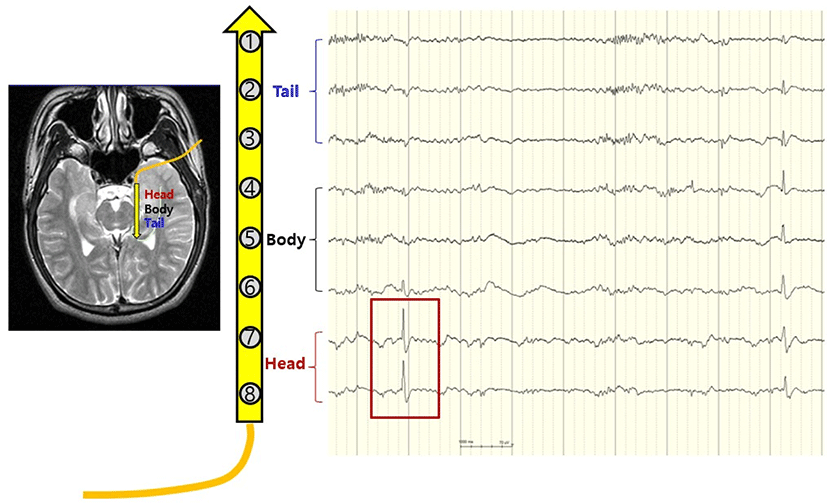
뇌전증모양방전은 두피뇌파검사보다 피질뇌파검사에서 더욱 뚜렷하게 관찰된다. 한 연구 결과에 따르면 피질뇌파검사에서 발작간 뇌전증모양방전을 보인 약 25%의 측두엽뇌전증 환자에서 두피뇌파검사에서는 발작간 뇌전증모양방전이 관찰되지 않았다[4]. 국내 보고에서도 측두엽뇌전증 환자의 두피뇌파는 피질뇌파에 비하여 뇌전증 초점의 국소화와 편측화에 한계점을 보여주었고, 준임상발작(subclinical seizure) 시의 발작파가 기록되지 않는 경우가 흔하였다[5]. 측두엽뇌전증은 가장 흔한 뇌전증증후군이며, 약물난치성인 경우가 흔하여 수술적 치료를 필요로 하는 대표적인 뇌전증 질환이다. 측두엽뇌전증 환자의 표준적 수술방법은 전측두엽절제술(anterior temporal lobectomy) 후 해마(hippocampus)와 편도체(amygdala)의 일부 혹은 전체를 절제하는 방법이다[6]. 측두엽뇌전증 환자의 수술시 개두술 후 뇌절제술을 시행하기 전에 수술중 피질뇌파검사를 통해 외측측두엽영역에서 발작중/발작간 뇌전증모양방전을 확인하여 외측절제범위(lateral resection margin)를 결정하고, 외측측두부절제술 시행 후 해마의 두부, 몸통, 꼬리부에 미세 선형전극을 삽입하여 뇌전증모양방전 활성도를 추가로 평가한 뒤 해마의 절제 범위를 최종 결정한다(Fig. 3). 최종 절제술 이후에 피질뇌파검사를 추가로 시행하여 뇌전증모양방전 유무를 확인 후 추가 절제술 여부를 결정할 수 있다. 뇌절제술전 피질뇌파검사를 통해 뇌전증모양방전이 확인된 부분을 포함하여 뇌절제 범위를 결정하는 것이 좋은 예후를 기대할 수 있는지에 대한 연구들의 결과가 아직까진 일관적이지 않다[7,8]. 또한 뇌절제수술 후 피질뇌파검사를 추가로 시행한 연구들에서도 아직 일관성 있는 연구 결과를 보여주지 못하고 있다[4,7,9,10]. 뇌전증수술센터의 수술역량과 수술중신경계감시팀의 숙련도에 따라서 피질뇌파의 수술중신경생리감시 기법으로서의 유용성은 의료기관별로 차이가 있을 수 있다. 뇌전증수술의 종류에 따라 다르지만, 일반적으로 뇌전증수술을 시행하는 신경외과 의사들은 수술중 피질뇌파검사의 결과를 확인하여 피질절제범위를 결정하는 것을 선호한다.
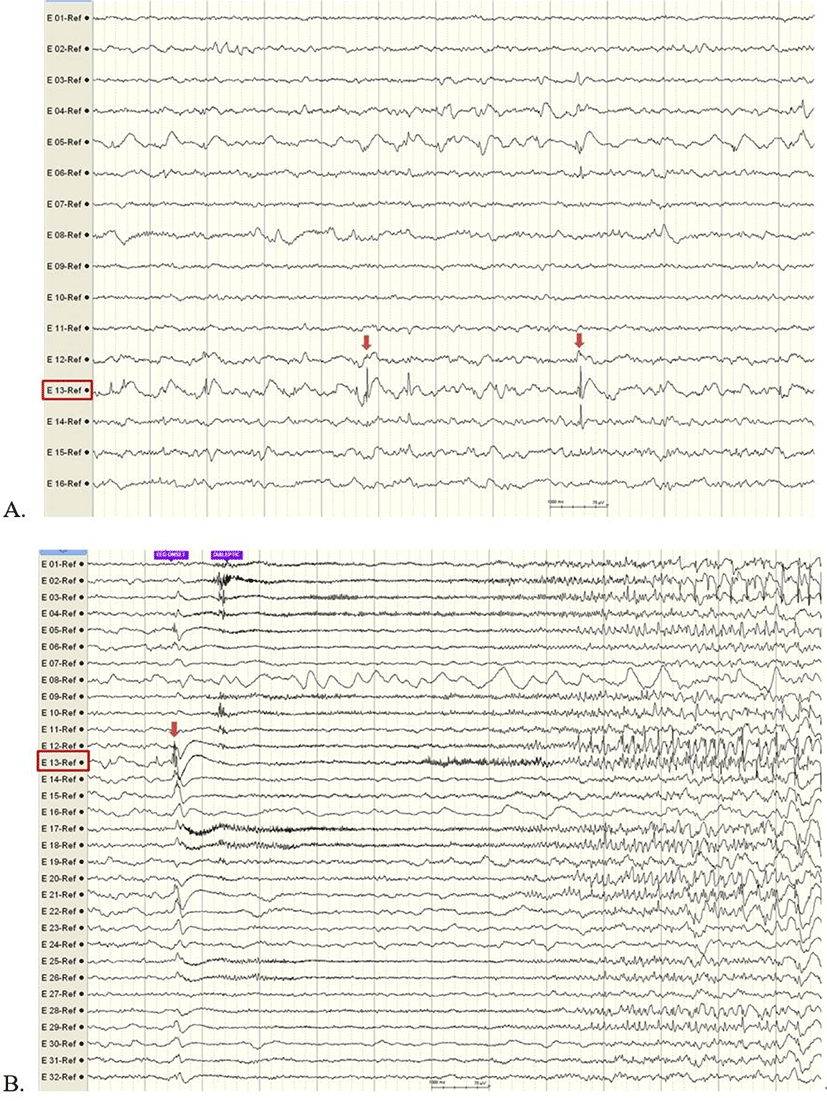
뇌전증수술을 위해서는 충분한 시간 동안의 피질뇌파검사를 통해 발작중 혹은 발작간 뇌전증모양방전의 영역 평가와 뇌기능영역의 평가가 필요한데, 수술중 피질뇌파검사만으로는 제한된 시간적 한계점이 있다(Table 2). 그에 비해, 수술장외 피질뇌파검사는 충분한 시간을 두고 기록을 진행하므로 발작간 뇌전증모양방전의 범위와 발작시작부위를 정확히 평가할 수 있어 뇌전증수술에서 뇌전증발생부위를 국소화하는 표준 검사법으로 사용된다(Fig. 4). 특히 뇌영상검사에서 뇌병변이 없거나 뇌병변의 크기가 큰 경우에는 수술장내 피질뇌파검사가 뇌전증발생부위 국소화 및 뇌절제범위를 결정하기 위한 더 정밀한 정보를 제공하므로 뇌전증수술의 발작 완치율을 높이고, 수술 후 신경계결손 최소화를 위한 검사방법으로 더 유용하다.
기능적 뇌지도화는 크게 수동적 뇌지도화(passive brain mapping)와 능동적 뇌지도화(active brain mapping)인 두 가지 형태로 나눌 수 있다. 첫째, 수동적 뇌지도화는 임상적으로 중심구(central sulcus)의 위치를 찾기 위해 시행하는 정중신경 체성감각유발전위검사(median nerve somatosensory evoked potential, MNSEP)가 대표적인 경우이다. 둘째, 능동적 뇌지도화는 피질 혹은 피질하 뇌조직에 전기자극을 주어서 뇌기능을 국소화하는 방법이다. 능동적 뇌지도화를 위한 자극술은 수술중 시행되는 경우에는 자극기나 전극을 통해 이루어지며, 수술 후 삽입된 전극을 이용하여 수술실 외에서도 평가가 가능하다. 수술중 시행할 경우는 전극이 놓일 위치가 아니어도 언어, 운동, 감각기능이 예상되는 부위에 자극기를 통해 직접 전기 자극을 주어서 기능 평가가 가능한 장점이 있다. 하지만 수술중인 환자를 깨워서 평가해야 하기 때문에 환자 협조가 잘 되지 않으면 정확한 기능 평가가 어렵고, 수술중 시행하기 때문에 시간적 제약이 있어서 충분한 기능평가가 어려울 수 있다. 한 후향적 연구에 따르면 수술중 각성 상태에서 진정제나 발작으로 인한 영향으로 환자와 의사소통이 원활하지 않아 기능적 뇌지도화가 제대로 이루어지지 않은 경우에 수술 후 유의미하게 높은 언어기능 결손 등의 신경학적 후유증을 초래하였다[11].
수술장외 기능적 뇌지도화를 위해서 뇌전증발생부위를 포함하여 절제할 뇌 주위의 기능 평가를 위하여 격자전극, 선형전극, 심부전극 등을 적절히 삽입한 후, 해당 전극에 전기자극을 주어서 언어, 운동, 감각기능을 담당하는 뇌부위영역의 뇌지도화가 가능하다(Fig. 5). 수술중 전기자극술을 시행하다가 발작이 발생하는 경우엔 차가운 생리색염수로 세척(irrigation)하여 발작을 멈출 수 있다. 하지만 수술장외 자극술을 시행하는 경우에는 발작이 발생하면 발작이 완전히 멈출 때까지 기다려야 하고, 발작이 발생했던 동일한 전극을 다시 자극해야 할 경우 더 낮은 자극 강도, 짧은 자극 시간으로 평가하는 방법도 대안이 될 수 있다.

50–60 Hz의 고빈도, 정전류 자극, 반응역치 이상 강도 자극을 사용하는 고전적인 뇌지도화와 달리 최근에는 두개강내 전극을 설치한 후 반응역치이하(subthreshold)의 강도와 1 Hz 저빈도의 자극(low frequency stimulation)을 가하여 임상적 반응 없이 파형의 변화를 기록하는 단일 펄스 자극(single pulse electrical stimulation, SPES)을 이용한 기능적 뇌네트워크 평가방법이 개발되었다. 이를 활용한 뇌전증 환자에서의 발작 네트워크 국소화, 유용성에 대한 연구가 다양하게 진행되고 있다. SPES에 의해 정상조직에서는 U-섬유에 의해 연결된 부위에서 조기반응(early response, ER)이 관찰되고, 병적으로 연결된 부위에서는 지연반응(delayed response, DR)이 관찰될 수 있다. 즉, 자극 후 0.1초 이전에 기록되는 정상적 ER의 진폭을 확인하여 흥분도(excitability)를 평가할 수 있으며, 0.1–1.0초에서 기록되는 병적인 DR을 확인하면서 발작도(epileptogenecity)를 확인할 수 있다[12]. 실제 발작시작 또는 전파부위 자극에서 정상피질보다 높은 진폭의 ER을 얻을 수 있으며, 발작시작 부위 역시 DR이 관찰된다고 보고되었고, 특히 고주파(80–500 Hz) 반응으로 나타나면 더욱 발작부위와 연관성이 높았다[13]. 이러한 SPES 검사를 통해서 수술장에서 피질하전극을 설치하는 데 이용할 수 있고, 피질뇌파에서 발작파가 관찰되지 않을 때도 유용하게 활용할 수 있으며, 발작파 중에서 더욱 발작을 잘 일으키는 부위와 단지 전파되는 부위를 구별하는 데 도움이 될 수 있다. SPES 자극을 20–50회 정도 반복하여 평균화하여 유발전위를 기록할 수 있는데, 이를 피질유발전위(cortico-cortical evoked potentials, CCEP)라고 한다. CCEP로는 초기 10 msec 이내에 자극 잡파가 관찰될 수 있고, 그 후 10–50 msec에서 예파 형태의 N1 파형과 50–300 msec에서 서파 형태의 고진폭의 N2 파형이 관찰될 수 있다. N1은 직접적 연결을 통해 신경세포가 흥분되어 나타나는 것으로 보이며, N2는 다양한 억제 과정을 거치면서 나타나는 파형으로 뇌의 상태에 영향을 더욱 많이 받게 된다. 즉, CCEP를 이용하여 자극 부위와 기록 부위의 효율적인 연결성(effective connectivity, CCEP)을 통해 확인할 수 있다[14]. 이러한 SPES와 CCEP는 개인에 따른 발작 네트워크를 확인할 수 있어, 두개강내 전극을 설치한 수술장외는 물론 수술 중에도 이용할 수 있다. 예를 들면, 뇌전증 수술에서 병적인 CCEP가 소실되는지 확인해가며 수술할 수 있다[15]. 물론 뇌전증 수술 외의 뇌종양 뇌혈관 수술에서도 네트워크가 유지되는지 확인하며 수술하는 데 이용할 수 있다[16,17].
최근 보고된 국내 연구 결과에 의하면 측두엽뇌전증(temporal lobe epilepsy) 환자의 뇌절제술 시 수술중 운동유발전위검사와 체성감각유발전위검사를 시행한 경우에 수술중 신경계 손상이나 허혈성 변화를 신속히 발견하고, 적절한 교정을 통해 수술 후 발생할 수 있는 운동기능의 결손을 최소화할 수 있었다[18]. 또한 비가역적인 압박이나 견인에 의한 운동유발전위 파형의 감소는 수술 중에 회복할 수 있지만, 동맥의 전기소작에 의한 수술 후 혹은 지연성 뇌경색이 발생한 경우는 회복하기 어렵다. 수술 중에 운동유발전위를 통해서 이러한 변화도 국내에서 확인된 바 있다[19,20]. 특히 파형의 변화가 있을 경우 흔히 자극의 강도를 높여서 파형을 얻으려 하는데, 이 경우 자극부위가 넓어져 추체로 손상부위 이하까지 자극되어 위음성 소견으로 확인할 수 있어 주의를 요한다.
결론
뇌전증수술을 위한 수술중 피질뇌파검사는 널리 이용되고 있지만, 뇌전증발생부위의 정확한 국소화를 위해서는 수술 후 삽입된 전극을 통한 수술장외 피질뇌파검사를 병행하여 시행하는 것이 도움이 된다. 특히 뇌전증의 원인이 되는 병변이 없거나 병변의 크기가 큰 경우에는 정확한 뇌절제 범위의 결정을 위해 수술장외 피질뇌파검사가 수술중 피질뇌파검사보다 더욱 유용하다. 또한 수술 후 신경학적 결손을 최소화하기 위하여 수술중, 수술장외 전기자극을 통한 기능적 뇌지도화가 보편적으로 사용된다. 기능적 뇌지도화는 뇌전증수술에서뿐만 아니라, 언어, 운동기능 등의 주요 뇌기능 부위를 침범하는 종양 등의 제거술의 경우에서도 광범위하게 이용되고 있다.







